- Biochemia
- Biofizyka
- Biologia
- Biologia molekularna
- Biotechnologia
- Chemia
- Chemia analityczna
- Chemia nieorganiczna
- Chemia fizyczna
- Chemia organiczna
- Diagnostyka medyczna
- Ekologia
- Farmakologia
- Fizyka
- Inżynieria środowiskowa
- Medycyna
- Mikrobiologia
- Technologia chemiczna
- Zarządzanie projektami
- Badania kliniczne i przedkliniczne
Badania kliniczne: leki przeciwko ludzkiemu wirusowi niedoboru odpornośc (HIV) będące w fazie badań klinicznych cz. I
22 maja 2013 roku minęło 30 lat od identyfikacji wirusa HIV. Najwięksi specjaliści zajmujący się tym problemem zebrali się w stolicy Francji na poświęconym chorobie międzynarodowym sympozjum. Celem spotkania było określenie nowych wyzwań, stojących przed medycyną- dyskusja o szczepionkach, wczesnej terapii, zrozumienie problemu remisji choroby.
Wirusa zespołu nabytego braku odporności powodującego AIDS odkryli w 1983 roku francuscy wirusolodzy: Luc Montagnier i Francoise Barre-Sinoussi. Rok później niezależnie od nich HIV wyizolował w USA Robert Gallo. W 2008 roku Montagnier i Barre-Sinoussi za swoją pracę zostali wyróżnieni Nagrodą Nobla w dziedzinie fizjologii i medycyny.
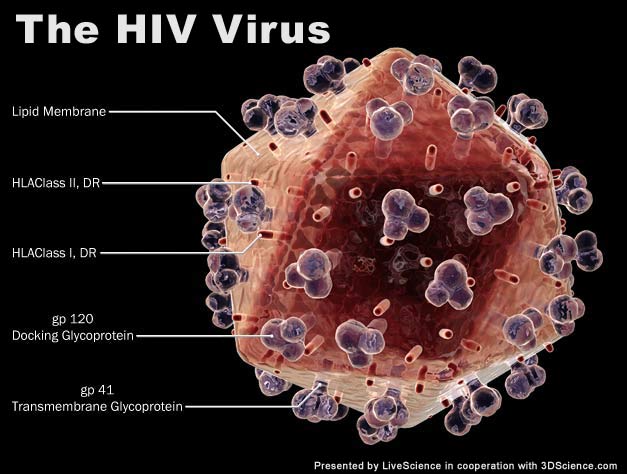
Ludzki wirus niedoboru odporności- HIV ( z ang. human immunodeficiency virus) – należy do lentiwirusów, z rodziny retrowirusów. Dotychczas poznano dwa typy tego wirusa: HIV-1 oraz HIV-2.
Wiriony mają budowę kulistą, otoczone są otoczką lipidową, we wnętrzu znajdują się liczne białka (glikoproteiny: gp120 u HIV-1 i HIV-2 oraz gp41 u HIV-1 i gp36 u HIV-2), oraz płaszcz białkowy- kapsyd, kryjący materiał genetyczny wirusa- RNA i enzymy.
Ten nieskomplikowanej budowy wirus, może być jednak śmiertelnie niebezpieczny i niesie ze sobą wiele problemów. HIV jest obecnie jednym z najlepiej poznanych wirusów, ale charakteryzuje się dużą zmiennością. Ponieważ wirus wykazuje tropizm w stosunku do komórek, posiadających na swojej powierzchni antygeny CD4, głównym celem jego ataku są limfocyty Th pomocnicze- inaczej grasicozależne. Ich zadaniem jest wspomaganie odpowiedzi humoralnej i komórkowej organizmu poprzez bezpośredni kontakt, oraz wydzielanie cytokin. Aż 90% tych limfocytów posiada marker CD4.
Zaatakowanie komórek odpowiedzialnych za odporność organizmu na różne patogeny, skutkuje jej drastycznym obniżeniem. Prowadzi to do stanu, w którym organizm jest niezwykle podatny na wszelkie zakażenia, oddziaływanie czynników alergicznych czy bakterii, to z kolei skutkuje wieloma chorobami występującymi jednocześnie ze strony różnych układów. Ich przebieg jest też znacznie cięższy niż u osób z prawidłowym układem odpornościowym.
Zdjęcie: http://www.personal.psu.edu/afr3/blogs/SIOW/2011/10/good-news-for-hiv-victims.html
Taki stan nazywamy Zespołem nabytego niedoboru odporności- AIDS ( z ang. Acquired Immunodeficiency Syndrome lub Acquired Immune Deficiency Syndrome) lub SIDA ( łac. Syndroma Immunitatis Defectus Acquisiti). Jest to końcowe stadium zakażenia wirusem HIV. Charakteryzuje się bardzo niskim poziomem limfocytów Th, a więc wyniszczeniem układu immunologicznego.
Typowe choroby wskazujące na działanie wirusa HIV w organizmie to tzw. choroby wskaźnikowe. Są to:
- Nawracające, bakteryjne zapalenia płuc (przynajmniej 2 zachorowania w ciągu 12 miesięcy)
- Gruźlica
- Mięsak Kaposiego ( najczęściej u mężczyzny ok. 60 r.ż )
- Chłoniaki: Burkitta, pierwotny mózgu, immunoblastyczny
- Inwazyjny rak szyjki macicy
- Encefalopatia
- Zespół wyczerpania spowodowany zakażeniem
- Mykobakterioza rozsiana lub pozapłucna
- Nawracająca uogólniona salmonelloza
- Kandydoza przełyku, tchawicy, oskrzeli lub płuc
- Pneumocystozowe zapalenie płuc
- Histoplazmoza rozsiana lub pozapłucna
- Kokcydioidomykoza rozsiana lub pozapłucna
- Kryptokokoza
- Izosporoza
- Toksoplazmoza narządowa
- Kryptosporydioza
- Strongyloidoza pozajelitowa
- Przewlekłe owrzodzenia skóry, błon śluzowych, utrzymujące się ponad miesiąc, zapalenie oskrzeli, płuc lub przełyku spowodowane przez HSV
- Cytomegalia (poza wątrobą, śledzioną i węzłami chłonnymi)
- Postępująca wieloogniskowa leukoencefalopatia
W niektórych przypadkach nie dochodzi jednak do wystąpienia tej jak dotąd nieuleczalnej choroby. U niektórych z zakażonych osób część limfocytów Th pozostaje nienaruszona przez wirus. Aby doszło do wystąpienia zespołu chorobowego w organizmie musi skumulować się odpowiednio duża ilość kopii materiału genetycznego wirusa. Jeśli utrzyma się stały ich poziom można znacznie opóźnić rozwój choroby.
Aby tak się stało należy regularnie przyjmować jeden z licznych obecnych na rynku leków opóźniających rozwój choroby, które utrudniają wirusowi rozprzestrzenianie. Zostały one podzielone na kilka grup:
- nukleozydowe inhibitory odwrotnej transkryptazy
- nienukleozydowe inhibitory odwrotnej transkryptazy
- inhibitory proteazy
- inhibitory integrazy
- inhibitory włączania do komórki
- inhibitory koreceptorów
Do najczęściej stosowanych leków należą: Amprenawir, Atazanawir, Indinawir, Lopinawir, Nelfinawir, Delawirdyna, Efawirenc, Newirapina, Truvada. Należy pamiętać, że leki te nie skutkują usunięciem wirusa z organizmu, a jedynie osłabieniem jego ekspansji. Terapia antywirusowa prowadzona jest równolegle z podawaniem antybiotyków i chemioterapeutyków.
Intensywna terapia antyretrowirusowa- HAART
Najpopularniejszą stosowaną obecnie metodą leczenia jest intensywna terapia antyretrowirusowa (HAART). Pacjentowi podaje się kilka różnych leków mających zaatakować wirusa w różnych etapach jego rozwoju. Leczenie niesie ze sobą wiele uciążliwych skutków ubocznych jak: wymioty, biegunka, anemia, zapalenie wątroby, lipodystrofia. Efektem terapii jest sprowadzenie liczby kopii wirusowego RNA we krwi do niewykrywanego poziomu 50 kopii w mililitrze, choć znane są metody wykrycia nawet 40 kopii. Sytuacja ta umożliwia odbudowę układu odpornościowego człowieka, przede wszystkim przez zwiększenie liczby limfocytów Th. Przy odpowiednim leczeniu liczba ta może wzrosnąć nawet do 1000 komórek/ml krwi ( dla porównania prawidłowa liczba u osób zdrowych wynosi 500–1200).
Odpowiednio prowadzona terapia HAART pozwala utrzymać chorego w dobrym zdrowiu przez wiele lat, niestety terapia ta jest bardzo droga. Jej koszt wynosi ponad 1000 EUR miesięcznie. W Polsce i Unii Europejskiej terapia ta pod pewnymi warunkami jest w całości refundowana.
Szczepionki
W dniu 1 grudnia obchodzony jest Światowy Dzień Walki z AIDS. W tym dniu 2012 roku naukowy przegląd Nature opublikował prace przeprowadzone przez zespół naukowców amerykańskich, którym kierował zdobywca nagrody Nobla- David Baltimore.
Badaczom z instytutu Caltech (Kalifornijski Instytut Technologiczny- California Institute of Technology) udało się uchronić myszy przed infekcją wirusem HIV, dzięki technice analogicznej do terapii genowej. Technikę tę nazwano skrótem VIP, który pochodzi od angielskiego terminu: „vectored immunoprophylaxis”.
Techniki VIP
Technika VIP polega na wprowadzaniu do mięśnia gryzonia wirusa nieszkodliwego – zmodyfikowanego adenowirusa wyposażonego w gen kodujący przeciwciała zdolne do zwalczania HIV. Po zastrzyku, przeciwciała te są syntezowane w komórkach mięśniowych, a następnie rozprzestrzeniane w układzie krwionośnym. Mogą zniszczyć wirusa HIV, kiedy jest on wstrzyknięty drogą dożylną. Nie chodzi, więc o klasyczną szczepionką, która polega na stymulacji naturalnie obecnego układu odpornościowego. Proces ten uchronił myszy przed infekcją wirusem HIV i to na dłuższy okres czasu. Rok po podaniu zastrzyku, poziom przeciwciał wykrywany w organizmach myszy był jeszcze wystarczająco wysoki, aby chronić przed nową infekcją HIV.
Na pięć różnych przeciwciał, którymi posłużyli się amerykańscy badacze – dwa, nazwane b12 i VRC01 – okazały się skuteczne do tego stopnia, iż całkowicie zneutralizowały wirusa odpowiedzialnego za AIDS, nawet wtedy, kiedy stężenie wirusa we krwi było sto razy większe niż w czasie naturalnej infekcji.
Niestety często zdarza się, że obiecujące rezultaty uzyskiwane na myszach lub nawet na małpach, u człowieka okazują się negatywne. Poza tym, jak na razie najlepszą ze wszystkich terapii pozostaje szczepionka. Jest to metoda zatwierdzona i przetestowana, która niesie ze sobą niewielkie zagrożenia. Badacze z Kalifornijskiego Instytutu Technologicznego mieli rozpocząć dalsze prace jeszcze przed końcem roku 2012.
SAV001-H- szczepionka będąca w fazie badań klinicznych
Prowadzone z sukcesem testy kliniczne mają również miejsce w Badacze z University of Western Ontario. Badacze pracują nad SAV001-H- szczepionką opracowaną przez zespół doktora Chil-Yong Kanga, który na skuteczną szczepionką pracuje od 1987 roku. Jest to jedyna obecnie testowana szczepionka, w której skład wchodzi martwy, genetycznie zmodyfikowany cały wirus HIV-1. Równolegle trwają prace nad szczepionkami zawierającymi jedynie fragmenty wirusa.
Badania kliniczne fazy I
Pierwsza faza testów rozpoczęta się w marcu 2012 roku w USA przebiegła pomyślnie. Brała w niej udział grupa 30 osób w wieku od 18 do 50 lat, zakażona wirusem HIV. W badaniu klinicznym połowie badanych przez ok. 6 miesięcy podawano szczepionkę, natomiast druga połowa otrzymała placebo. Grupa przyjmująca szczepionkę wykazała brak skutków ubocznych, a także zwiększenie produkcji przeciwciał przeciwko wirusowi. Obecnie trwają przygotowania do faz II i III, które mają rozpocząć się w 2013 roku.
- Faza 2 będzie mierzyć reakcje odpornościowe organizmu u 600 osób, które są szczególnie narażone na zarażenie się wirusem HIV, takich jak: chorzy na hemofilię czy osoby homoseksualne.
- Faza 3 przeprowadzona na grupie 6 000 osób, będzie polegała na porównaniu wyników pobranych od ochotników szczepionych i nieszczepionych nie zarażonych wirusem, ale będących w grupie podwyższonego ryzyka zakażeniem. Po zakończeniu fazy 3, naukowcy będą w stanie ocenić, czy SAV001 skutecznie zapobiega HIV i może zostać wprowadzony na rynek.
Naukowcy badający SAV001-H uważają, że może się to stać nawet w ciągu następnych 5 lat, przy założeniu, że badania przebiegną pomyślnie.
Inne badania kliniczne
Nad szczepionką pracują również badacze z Włoch. W piśmie naukowym ”PLoS ONE” pod koniec 2010 roku, ukazały się wyniki pierwszych badań zespołu pod nadzorem Barbary Ensoli z Wyższego Instytutu Zdrowia w Rzymie, która od ponad 10 lat pracuje nad stworzeniem skutecznego leku na AIDS.
Prace prowadzono w 11 ośrodkach na terenie Włoch. Eksperymentowi w pierwszej fazie poddano 87 pacjentów w wieku od 18 do 58 lat. Wyniki wykazały, że szczepionka działa na proteinę Tat, którą zawiera wirus HIV.
Tat – białko regulatorowe
Tat jest białkiem regulatorowym, produkowanym przez wirus tuż po wniknięciu do organizmu człowieka. Jego rolą jest umożliwienie replikacji wirusa i rozwoju AIDS. Zablokowanie działania tego białka, może stanowić skuteczną metodę walki z wirusem i zahamowanie procesu prowadzącego do śmierci. Układ odpornościowy człowieka wykrywa obecność białka Tat i rozpoczyna produkcję naturalnych przeciwciał. Ich ilość we krwi człowieka stanowi jednak zaledwie 20 % zapotrzebowania. Jest to zbyt mało by skutecznie walczyć z wirusem. Nie każdy człowiek jest zdolny do produkcji tych przeciwciał.
Szczepionka opracowana we Włoszech umożliwia przywrócenie systemu immunologiczny do stanu równowagi. Po 48 tygodniach od podaniu preparatu wyniki pacjentów wciąż się poprawiają.
W trwającej obecnie drugiej fazie eksperymentów zaszczepionych ma zostać 160 ochotników.
InnaVirVax – badania kliniczne nad szczepionką terapeutyczną przeciwko wirusowi HIV
Francuska firma biotechnologiczna – InnaVirVax w listopadzie 2011 roku otrzymała pozwolenie od Agencji Bezpieczeństwa Sanitarnego Produktów Zdrowotnych (AFSSAPS, Agence française de sécurité sanitaire des produits de santé) na przeprowadzenie badania klinicznego nad szczepionką terapeutyczną przeciwko wirusowi HIV. Jeszcze przed końcem 2011, w grudniu rozpoczęła się faza badań na ludziach. Próba kliniczna fazy I/IIa, została przeprowadzona na 24 pacjentach zarażonych HIV, leczonych lekami antyretrowirusowymi. Pacjenci zostali zaszczepieni i poddani rocznej obserwacji. Celem tej fazy jest sprawdzenie szkodliwości szczepionki, jej immunogenności oraz jej działanie na markery infekcji.
Patrice Debre, ze szpitala Pitié Salpêtrière w Paryżu twierdzi, że wejście w fazę badań na ludziach jest bardzo znaczącym etapem w walce z AIDS gdyż szczepionka ma duży potencjał terapeutyczny dla leczenia infekcji HIV.
Badania RV144
Badania RV144 (Thai trial ) prowadzono wspólnie przez amerykański MilitaryHIV Research Program(MHRP) oraz Ministerstwo Zdrowia Publicznego Tajlandii. Trzecia faza badań nad szczepionką RV144 rozpoczęła się w październiku 2003 roku. Szczepienia zakończono w czerwcu 2006 roku. W przeprowadzonych testach wzięło udział 16 402 mieszkańców Tajlandii- kobiet i mężczyzn z prowincji Chon Buri i Rayong w wieku od 18 do 30 lat w różnym stopniu ryzyka zakażenia HIV.
Przed włączeniem do badania wszyscy ochotnicy otrzymywali pełne informacje o tym, jak uniknąć zakażenia HIV powtarzane, co 6 miesięcy od ich rozpoczęcia przez 3, 5 roku. Wszyscy zostali także poinformowani i zgodzili się na potencjalne ryzyko związane z otrzymywaniem doświadczalnego połączenia dwóch badanych szczepionek. Ochotnikom, którzy ulegną zakażeniu podczas trwania badań zaoferowano bezpłatny dostęp do opieki i leczenia HIV, oferowano także dalszą obserwację w odrębnym badaniu.
Ochotnicy zostali podzieleni losowo na dwie grupy: otrzymujących szczepionki i otrzymujących placebo. Użyto równocześnie dwóch szczepionek: ALVAC‐HIV wyprodukowanej przez firmę Sanofi Pasteur(Lyon, Francja) oraz AIDSVAX B/E wyprodukowaną przez firmę Vaxgen Inc.
W końcowej analizie okazało się, iż spośród 8 198 osób przyjmujących placebo zakażeniu uległy 74 osoby, spośród 8 197 przyjmujących szczepionki – 51 osób. Jednakże, szczepionki nie miały wpływu na ilość wirusa u osób, które mimo jej otrzymywania uległy zakażeniu – ich poziom wiremii nie różnił się od poziomu wiremii osób, które otrzymywały placebo. Szczepionki okazały się bezpieczne i wykazywały 31% skuteczność w zapobieganiu zakażeniu HIV.
24 września 2009 roku opublikowano wyniki badań III fazy badania. W październiku tego samego roku pełne wyniki ukazały się w New England Journal of Medicine. Przedstawiono je również podczas AIDS Vaccine Conference w Paryżu.
Zagadką pozostał sposób, w jaki działała szczepionka oraz dlaczego zaledwie jedna trzecia uczestników badania nabyła odporność.
246 ochotników z pierwszego badania tajlandzkiego wzięło udział w dalszych pracach. Pośród nich, 41 zostało zarażonych w międzyczasie wirusem HIV, 205 osób pozostało niezakażonych.
Naukowcy skoncentrowali się na określeniu roli przeciwciał z rodziny immuboglobulin A (IgA) oraz G (IgG), a także limfocytów Th. W 2011 roku pojawiła się wskazówka. Uczestnicy testów, którzy wykazali reakcję na szczepienie, wytworzyli w sobie przeciwciała działające na proteinową osłonkę wirusa, występującą w dwóch wersjach- V1/V2. Najnowsze analizy idą jeszcze o krok dalej, pokazując, że ci, którzy mimo szczepienia zarażali się potem HIV, zarażali się jedynie wersją wirusa, która miała mutacje we fragmencie V2. Osoby zarażone HIV miały wyższe poziomy immunoglobuliny C1 (z rodziny IgA), w porównaniu do osób seronegatywnych. Okazało się, że kiedy przeciwciało C1 wiąże się z wirusem, ryzyko infekcji wzrasta aż o 54%.
Wiążąc się z wirusem, przeciwciało V1/V2 nie pozwala mu na przyczepiania się do komórek organizmu, a więc blokuje działanie wirusa, a także jego namnażanie.
Morgane Rolland i Jerome Kim z programu US Military HIV Research Program, przebadali 936 sekwencji genowych HIV, pobranych od 110 uczestników badania: 44 pacjentów, którzy otrzymywali szczepionkę, i 66, którzy otrzymywali placebo. Badacze zidentyfikowali dwie mutacje, które sprzyjały przyjęciu się szczepionki – obie występowały w rejonie V2. Jeśli pacjent miał jedną z nich i otrzymał szczepionkę, ryzyko zakażenia malało aż o 80 %. Pod koniec 2012 roku wyniki badań nad RV144 opublikował magazyn naukowy ” Nature”. Planowane są dalsze badania mające rozpocząć się w 2015 roku.
Autor: Zuzanna Koperwas
Bibliografia:
- "Understanding the Thai Prime-Boost Vaccine Trial Results" (online) (Press release). AVAC. 2009-10-22. Retrieved 2009-10-22.
- Statisticians review landmark HIV vaccine trial" . Medical Express. 2011-05-09. Retrieved 2011-05-13.
- McNeil Jr, Donald G. (2009-09-25). "For First Time, AIDS Vaccine Shows Some Success" . New York Times. Retrieved 2009-09-24.
- Webb PA, Happ CM, Maupin GO, Johnson BJ, Ou CY, Monath TP. (1989) Potential for insect transmission of HIV: experimental exposure of Cimex hemipterus and Toxorhynchites amboinensis to human immunodeficiency virus. J. Infect. Dis. 160, 970-977
- Popularne Kompendium Wiedzy Medycznej: aids, stop aids, hiv i aids, aids leczenie, aids objawy – AIDS
- Państwowy Zakład Higieny (Magdalena Rosińska): Zakażenia HIV i zachorowania na AIDS w Polsce
- http://www.gizmag.com/fda-approves-truvada-hiv-prevention/23422/
- Mikrobiologia i choroby zakaźne. Wrocław: "Urban & Partner", 2000, s. 566. ISBN 83-85842-59-4.
- Donald G. McNeil Jr.: Precursor to H.I.V. Was in Monkeys for Millennia (ang.). W: Health [on-line]. The New York Times, 2010-09-16.
- Artur Sporniak. Niewiedza deprawuje. „Tygodnik Powszechny. Katolickie pismo społeczno-kulturalne”. 9, s. 15, 2011. Kraków. ISSN 0041-4808. Cytat: Dziś coraz bardziej zwraca się uwagę, że promocja prezerwatyw jako profilaktyki przeciwko chorobom zakaźnym jest skuteczna w środowiskach wysokiego ryzyka – np. w Ugandzie wyraźnie ograniczyła rozprzestrzenianie się AIDS wśród prostytutek i żołnierzy..
- HIV's not-so-ancient history (ang.). W: Understanding Evolution [on-line]. University of California, Berkeley, 2008-10.
- http://amazingnotes.com/2011/11/27/scientist-discovered-compounds-to-cure-hiv/
- http://www.sciencedaily.com/releases/2012/09/120910111942.html
- http://fold.it/portal/
- http://www.aids.gov.pl/files/wiedza/Wirusy_HIV.pdf
- http://www.scientificamerican.com/article.cfm?id=victory-for-crowdsourced-biomolecule2
- http://pl.wikipedia.org/wiki/Foldit
- http://www.huffingtonpost.com/2011/09/19/aids-protein-decoded-gamers_n_970113.html
- http://www.objawy.net/news/AIDS+leczenie+prewencyjne+100+procentowo+skuteczne+u+myszy-143
- http://www.analiza-medyczna.pl/artykuly/hiv.html
- http://translate.googleusercontent.com/translate_c?depth=1&hl=pl&prev=/search%3Fq%3DSAV001-H%2Bwiki%26rlz%3D1C1CHAB_plPL451PL451%26biw%3D1366%26bih%3D635&rurl=translate.google.pl&sl=en&u=http://www.huffingtonpost.com/2012/11/09/sav001-hiv-vaccine-side-effects-adverse_n_2102593.html&usg=ALkJrhiLBtqMBekVyJJ7AYnCN9hDlS0lqg
- http://www.huffingtonpost.com/2012/11/09/sav001-hiv-vaccine-side-effects-adverse_n_2102593.html
- http://www.aids.medserwis.pl/index.php?t=14&id_t=7366
- http://www.huffingtonpost.com/2012/11/09/sav001-hiv-vaccine-side-effects-adverse_n_2102593.html
- http://www.objawy.net/news/Szczepionka+przeciwko+AIDS+badanie+kliniczne+rozpocznie+si%C4%99+pod+koniec+2011roku-107
- http://www.aids.gov.pl/files/wiedza/09a_2009.pdf
- http://www.rp.pl/artykul/9129,1026375-Przeszczep-szpiku-wyleczyl-AIDS.html
- http://wyborcza.pl/1,75400,13507087,Wyleczyli_dziecko_z_HIV.html#TRrelSST
- http://www.nature.com/nature/journal/v455/n7213/full/nature07390.html
Tagi: HIV, badania kliniczne, fazy badań, AIDS, HIV-1, HIV-2, terapia antyretrowirusowa- HAART, białko Tat, szczepionki, technika VIP, Truvada, przeszczep szpiku
wstecz Podziel się ze znajomymi









Recenzje